COVID-19, la enfermedad viral que se diseminó en el mundo
A mediados del pasado mes de diciembre, en la ciudad de Wuhan provincia de Hubei en China, surgió un brote infeccioso de tipo respiratorio con neumonía causado por un agente desconocido. Sin embargo, hasta finales de ese mes se informó a la OMS de dicha enfermedad. Para el 7 de enero se identificó el agente causal de este brote y resultó ser un nuevo tipo de coronavirus (1).
Los coronavirus son virus con ARN que pertenecen a la familia Coronaviridae e infectan a humanos y otros mamíferos, ocasionando múltiples infecciones que van desde un resfriado común hasta la muerte. Estos virus se clasifican en dos subfamilias: Ortocoronavirinae y Leptovirinae. La primera incluye 4 géneros: alfa, beta, delta y gama, de los cuales, solo alfa y beta han sido reportadas que infectan al humano. Estos virus son endémicos en todo el mundo y representan del 10 al 30% de las infecciones en el tracto respiratorio superior en adultos (4).
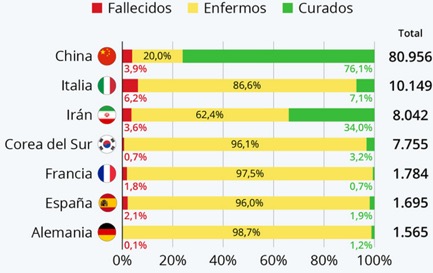
El nuevo coronavirus que surgió en Wuham pertenece a la familia de betacoronavirus, a la cual también pertenecen el virus que causa el síndrome respiratorio severo agudo (SARS) y el síndrome respiratorio de medio oriente (MERS), así como 4 coronavirus asociados a la gripe común. A pesar de que se identificó el virus responsable de este brote (referido como SARS-CoV-2) y se compartió a nivel global la secuencia genética de este virus para el desarrollo de kits de diagnóstico, la enfermedad siguió expandiéndose por todo el país asiático. Para mediados de enero Tailandia, Japón y Corea del Sur habían reportado su primer caso de infección (1). El 23 de enero la ciudad de Wuhan y otras ciudades del país asiático se pusieron en cuarentena con el fin de contener la propagación del virus, no obstante, para el 31 de enero 19 países reportaron casos de infección por el virus, entre los cuales se encontraban países de Europa (Italia, Alemania, Francia) y americanos (EU y Canadá). En el mes de febrero, China presentó una tasa de contagio aproximada de 3,000 casos nuevos por día, sin embargo, gracias a las medidas agresivas y draconianas que el gobierno chino implementó ante la epidemia, se logró disminuir la tasa de transmisión en un 90% aproximadamente para finales del mes de febrero (2,3). Sin embargo, la situación se torno más seria, ya que a finales de febrero, 53 países presentaron casos de coronavirus, siendo los más afectados Corea del Sur (3,150), Italia (888) e Irán (388); en Latinoamérica, tanto Brasil como México habían reportado sus primeros casos de infección. Hasta el día 13 febrero se habían diagnosticado 118,455 casos en 113 países; hasta hoy el país más afectado fuera de China (10,149 casos) es Italia, el cual se encuentra en cuarentena con el fin de contener la propagación del virus. Con respecto a Latinoamérica, diversos países han reportado casos de SARS-CoV-2, siendo Brasil el que presenta un mayor número de casos (34), seguido de Argentina y Chile (17 cada uno). En México se han reportado 82 casos: hasta el día en que se escribió este reporte. La figura 1 muestra el comportamiento de esta enfermedad dando un claro panorama de lo que ha venido sucediendo. Se puede observar el número de casos, los que se recuperan y los que han muerto de esta enfermedad.
En México ya se está diseminando el virus en todo el territorio dada su capacidad de transmisibilidad, por lo que en este momento se requiere urgentemente la implementación de medidas de contención enérgica y efectiva para evitar la diseminación de un número mayor de casos. De acuerdo a los datos epidemiológicos mencionados previamente, la mayoría de los pacientes se recuperan (Fig. 1). Sin embargo, la tasa de mortalidad es más alta en los pacientes adultos mayores de 60 años con enfermedades crónicas, como diabetes y enfermedades cardiovasculares. Como es bien sabido, México es el noveno país del mundo con mayor casos de diabetes, con 8.7 millones de enfermos según la OMS, y se estima que 12 millones padecen de la enfermedad sin saberlo (Adolfo Andrade Cett). La diabetes y las enfermedades cardiovasculares son condiciones tan frecuente en México que las autoridades sanitarias deberían estar en alerta máxima. Si bien la tasa de mortalidad por la infección con COVID-19 es baja, la cifra de letalidad puede incrementarse considerablemente en México ya que los datos publicados por China sugieren que las muertes son 5 veces más comunes en personas con diabetes, y enfermedades cardiovasculares como cardiopatías e hipertensión.
Es importante mencionar que de acuerdo a las cifras reportadas, la letalidad varía, lo cual podría también estar asociada a la velocidad de reacción de las autoridades sanitarias, ya que si se compara el número de infectados y el número de enfermos en diferentes países, contrastan enormemente. La estrategia que ha funcionado en China y Singapur, y que ha sido primordial, es el aislamiento de los pacientes con Coronavirus para contener la transmisión y evitar la propagación, a través del rastreo de contactos de un enfermo, para vigilarlos o aislarlos, dependiendo de su evolución.
La enfermedad causada por SARS-CoV-2, conocida como COVID-19, presenta síntomas tales como fiebre, tos seca, estornudos, dolor de cabeza y de garganta, así como malestar generalizado, fatiga y dificultad para respirar. La enfermedad inicia después de un periodo de incubación de entre 7 y 14 días, pudiendo ser asintomático durante tal periodo y potencialmente contagioso. Los pacientes que evolucionan a las formas graves de la enfermedad presentan trastornos respiratorios como neumonía bilateral (75-98%), las placas de tórax revelan múltiples sombras, además de infiltraciones intersticiales causadas por la neumonía. Estos síntomas son semejantes a lo observado en enfermos con SARS-CoV y MERS-CoV. Pese a que este virus tiene una tasa de letalidad menor a SARS y MERS-CoV, la velocidad de propagación es exponencial.
La transmisión de la enfermedad se da por gotitas contaminadas de individuos infectados, al toser o estornudar, al estrechar la mano o al estar en contacto con superficies inertes contaminadas con el virus (donde puede estar activo hasta 12 horas). Se ha hablado de una posible ruta de transmisión fecal-oral, ya que algunos pacientes presentan dolor abdominal intenso, ademas de encontrar el genoma viral en heces de pacientes con neumonía y síntomas estomacales.
El análisis filogenético del virus COVID-19, ha revelado que está estrechamente relacionado con otros coronavirus responsables de otros brotes, como BatCOV y RatG13 en China en 2013, con quien tiene 93% de identidad. Interesantemente, presenta una mayor divergencia con SARS-CoV (79% de identidad) y con MERS-CoV (50% de identidad). Los científicos de la facultad de Ciencias de la Vida de la Universidad de Pekin, así como el Instituto Pasteur de Shanghai, sugieren que existen dos tipos de COVID-19, siendo uno más virulento que el otro. Sin embargo, se requieren análisis más exhaustivos para confirmar la idea. El número de infectados hasta el día de hoy en 81 países es de 93,603 y más de 3,215 decesos, por lo que la OMS ha declarado al virus COVID-19 de alta expansión e impacto global y responsable de una pandemia.
COVID-19 es un virus de un tamaño aproximado de 80-120 nm, su genoma está formado por una cadena simple de RNA de polaridad positiva, aproximadamente de 29,891 bases que codifican para 9860 aminoácidos. Este RNA posee dos regiones no traducidas; el extremos 5’ que presenta una estructura tipo cap y el extremo 3’ que contiene poliadenilaciones. Los coronavirus son los virus de RNA más grandes que se conoce hasta el momento. El ARN de los coronavirus tiene múltiples marcos de lectura abiertos (6-11 ORFs). El primer ORF codifica para aproximadamente 16 proteínas no estructurales, mientras que los ORF restantes codifican para proteínas accesorias y no estructurales. Las proteínas no estructurales (PNS) están involucradas en procesamiento proteolitico, replicación del genoma y síntesis de RNA mensajero subgenómico (transcripción). Por ejemplo, la proteína NS NSP12 posee actividad de RNA polimerasa dependiente de RNA, con ayuda de una primasa (proteína NSP8). Otras PNS importantes son la NSP13 con actividad de helicasa y las proteínas NSP14 y NSP16 involucradas en la actividad de metiltransferasa (6,7).
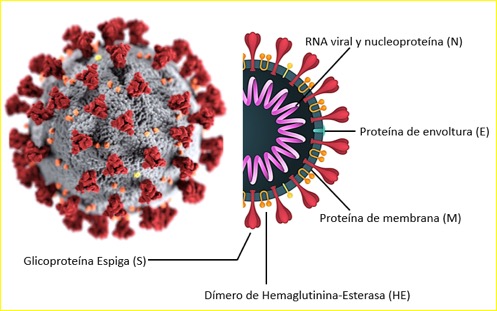
COVID-19 está formado por tres proteínas estructurales: Espiga (S), Envoltura (E) y Membrana (Fig 2), siendo la proteína estructural S la responsable de permitir el ingreso del COV-19 a las células alveolares de pulmón. La proteína S se encuentra altamente glicosilada y se asocia en homotrímeros para formar la espiga característica del virus. Cada monómero de la proteína S se organiza en dos dominios: el S1 y el S2. El S2 posee un péptido de fusión, un dominio transmembranal y un dominio citoplasmático, el cual tiene una enorme homología con la proteína codificada por SARS-CoV (99%); por lo que este dominio podría ser un blanco potencial para compuestos antivirales. En contraste el dominio S1 tiene tan solo un 77% de identidad con el SARS-CoV (5). En este dominio se encuentra el sitio de unión a receptor, por lo cual, este dominio, es crucial para la infección, ya que determina el tropismo por el receptor ACE2 (enzima convertidor de angiotensina 2), el cual se expresa en una subpoblación de células alveolares de pulmón tipo 2, en concordancia con lo reportado para SARS-CoV, y en contraste con MERS-CoV que usa a la dipeptidil-peptidasa (DPP)-4 como receptor de superficie. Sin embargo hay la posibilidad de otros receptores presentes en otras células pudieran permitir el ingreso de COVID-19. Tal es el caso de SARS-CoV que infectan además los macrófagos y células T.
La inmunidad contra COVID-19 y Vacunas
Hasta el momento no hay estudios suficientes sobre la inmunidad contra el COVID-19. No obstante, los cuadros clínicos que han presentado los pacientes de esta pandemia han sido semejantes a los reportados en pacientes con SARS-CoV y MERS-CoV, por lo que el conocimiento generado alrededor de la inmunidad contra estos virus podría tener ciertas semejanzas con COVID-19. De acuerdo a dos trabajos reportados en Wuham con dos cortes diferentes de pacientes graves, una de 99 personas, otra de 44 y una más de 452, se encontró en una gran mayoría, un aumento de los neutrófilos (38%) y una disminución de linfocitos, en particular de los CD4 sin muchos cambios en el total de CD8. Se detectaron niveles altos de IL-6, de IP10, MCP-1 y TNF 1a, datos semejantes a los reportados en enfermos de SARS-1 y MERS-CoV. Estos datos sugieren que la respuesta está asociada con el daño pulmonar y con la inmunopatogénesis, en donde se puede observar una tormenta de citocinas, que pueden llevar al paciente a un estado critico. Estos datos están en concordancia para SARS-CoV y MERS-CoV (6).
Trabajos recientes han revelado que la respuesta inmune humoral y celular mediada por anticuerpos neutralizantes y células T, de los pacientes con SARS-CoV, está dirigida contra las proteínas S, N y M y E encontrando seroconversión desde 4 días después de inicios de la sintomatologia. Los reportes sugieren fuertemente que la inmunidad humoral es esencial para controlar la fase persistente de la infección por CoV. Los anticuerpos inducidos por la infección con SARS-1 tienen capacidad neutralizante y en fases tardías previenen la re-infección. A este respecto, la proteína S contiene el dominio de unión al receptor en el dominio S1, el cual es capaz de inducir anticuerpos neutralizantes; por lo tanto esta proteína es el candidato más factible para la elaboración de vacunas. Para SARS-CoV y para MERS-CoV se han probado algunas estrategias vacúnales en estudios clínicos y preclínicos. Trabajos recientes con anticuerpos monoclonales contra la proteína S de SARS-CoV, no mostraron una clara unión con COVID1, confirmando que se trata de un nuevo virus. Este hecho resulta ser importante, ya que la inmunidad inducida por SARS 1 podría no ser tan efectiva para COVID-1 (4,9).
Diagnóstico
El diagnóstico preliminar en los pacientes con síntomas se hace infiriendo el contacto con casos reportados, o bien por la posibilidad de haber viajado a China. Otro método que ha resultado de gran utilidad es justamente la obtención de una radiografía en donde se ve la imagen del pulmón, por supuesto en los casos sintomáticos. Sin embargo, el diagnóstico confirmatorio se hace por RT-PCR en tiempo real, usando el gen de la proteína N. Para ello se toma una muestra nasofaringea o bien una muestra de esputo o aspirado traqueal, y en casos muy extremos un lavado bronqueoalveolar (5).
El tratamiento
En casos graves es necesario proveer al paciente soporte respiratorio. Hasta el momento, no hay un tratamiento específico ni vacunas que puedan prevenir la enfermedad. En China, para el SARS-CoV y MERS-CoV se han intentado terapias para VIH combinando, lopinavir/ritonavir (LPV/r). Este tratamiento fue efectivo, pero no se sabe si sea útil para el COVID-19 (7).
Medidas de prevención
- Lavarse las manos con agua y jabón frecuentemente, sobre todo después de estar en lugares públicos (transportes públicos, centros comerciales, etc.) Usar gel antibacterial.
- Evitar el contacto con personas que tosen o estornudan.
- No tocarse los ojos, la boca o la nariz cuando viajes en transportes, o asistas a lugares públicos. No asistir a eventos masivos.
- Los enfermos con síntomas sospechosos, deben usar cubre bocas
- Los trabajadores de aeropuertos deben usar guantes ya que el virus permanecen activos varias horas en superficies inertes.
- Evitar lugares concurridos; si viaja con un enfermo, todos los pasajeros deben estar pendientes de un posible contagio.
Bibliografía
- Novel Coronavirus (2019-nCoV) Situation Report-1. 21 January 2020. https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200121-sitrep-1-2019-ncov.pdf?sfvrsn=20a99c10_4
- Novel Coronavirus (2019-nCoV) Situation Report-51. 11 March 2020.https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200311-sitrep-51-covid-19.pdf?sfvrsn=1ba62e57_4
- Comunicado Técnico Diario Nuevo Coronavirus en el Mundo (COVID-19).
- Molecular Basis of Coronavirus Virulence and Vaccine Development.Enjuanes L, Zuñiga S, Castaño-Rodriguez C, Gutierrez-Alvarez J, Canton J, Sola I.Adv Virus Res. 2016;96:245-286. doi: 10.1016/bs.aivir.2016.08.003. Epub 2016 Aug 30.
- Cryo-EM structure of the 2019-nCoV spike in the prefusion conformation. Schindewolf C, Menachery VD. Middle East Respiratory Syndrome Vaccine Candidates: Cautious Optimism. Viruses. 2019;11(1). Wrapp D, Wang N, Corbett KS, Goldsmith JA, Hsieh CL, Abiona O, Graham BS, McLellan JS. Science. 2020 Feb 19. pii: eabb2507. doi: 10.1126/science.abb2507.
- Dysregulation of immune response in patients with COVID-19 in Wuhan, China.Qin C, Zhou L, Hu Z, Zhang S, Yang S, Tao Y, Xie C, Ma K, Shang K, Wang W, Tian DS. Clin Infect Dis. 2020 Mar 12. pii: ciaa248. doi: 10.1093/cid/ciaa248.
- Coronavirus infections and immune responses. Li G, Fan Y, Lai Y, Han T, Li Z, Zhou P, Pan P, Wang W, Hu D, Liu X, Zhang Q, Wu J.J Med Virol. 2020 Apr;92(4):424-432. doi:10.1002/jmv.25685. Epub 2020 Feb 7. Review.
- Immune responses in COVID-19 and potential vaccines: Lessons learned from SARS and MERS epidemic. Prompetchara E, Ketloy C, Palaga T.Asian Pac J Allergy Immunol. 2020 Feb 27. doi: 10.12932/AP-200220-0772.
- Recent Advances in the Vaccine Development Against Middle East Respiratory Syndrome-Coronavirus Yong CY, Ong HK, Yeap SK, Ho KL, Tan WS.. Front Microbiol. 2019;10:1781.