A la persona obesa se le puede observar con empatía o no, o acusársele de indisciplinado o falto de voluntad, porque su problema es “fácil” de diagnosticar; prácticamente solo hay que verlo; sin embargo, tenemos que recordar que también es posible que tal obeso lo sea por razones que no puede controlar.
Ser obeso en México es común. De acuerdo con el INEGI (1), más de 36% de la población mexicana mayor de 20 años es obesa, lo que convierte a esta enfermedad en una de las más apremiantes por entender y atender. La razón de la urgencia radica en que ser obeso trae consecuencias de salud aún más complicadas y, sobre todo, crónicas. Puede conducir a desarrollar hipertensión, resistencia a la insulina o diabetes tipo 2, por ejemplo (2). Todas estas enfermedades asociadas con la obesidad requieren tratamiento a largo plazo, lo que implica una carga económica constante para el sistema de salud pública y para el paciente, durante años.
Sin embargo, ningún aspecto de la obesidad es fácil de abordar. Su tratamiento no es tan sencillo como dejar de comer y no todos los obesos son iguales, ni se curan con la misma estrategia o con la toma de una sola pastilla. Algunos obesos lo son porque la genética, encargada del metabolismo de los nutrientes no es correcta y no es simplemente porque comen en demasía.
La obesidad es un problema de salud complejo, y uno de los factores que parece mucho más importante de lo que se creía es la desregulación de la respuesta inflamatoria del cuerpo. Para entender cómo es posible, se necesita comprender cómo funciona el proceso inflamatorio en un cuerpo normal y cómo lo hace durante la enfermedad.
Recordemos que el proceso inflamatorio es una de las respuestas al daño ocasionado por agentes externos e internos del organismo. Puede ocurrir en cualquier parte del cuerpo que esté irrigada por vasos sanguíneos y requiere la participación de todos los componentes del sistema inmune, por lo que provoca efectos locales (en donde ocurre la inflamación) y sistémicos (en todo el organismo) (Fig. 1), todo para aislar y destruir al agente dañino y reparar el tejido dañado (3).
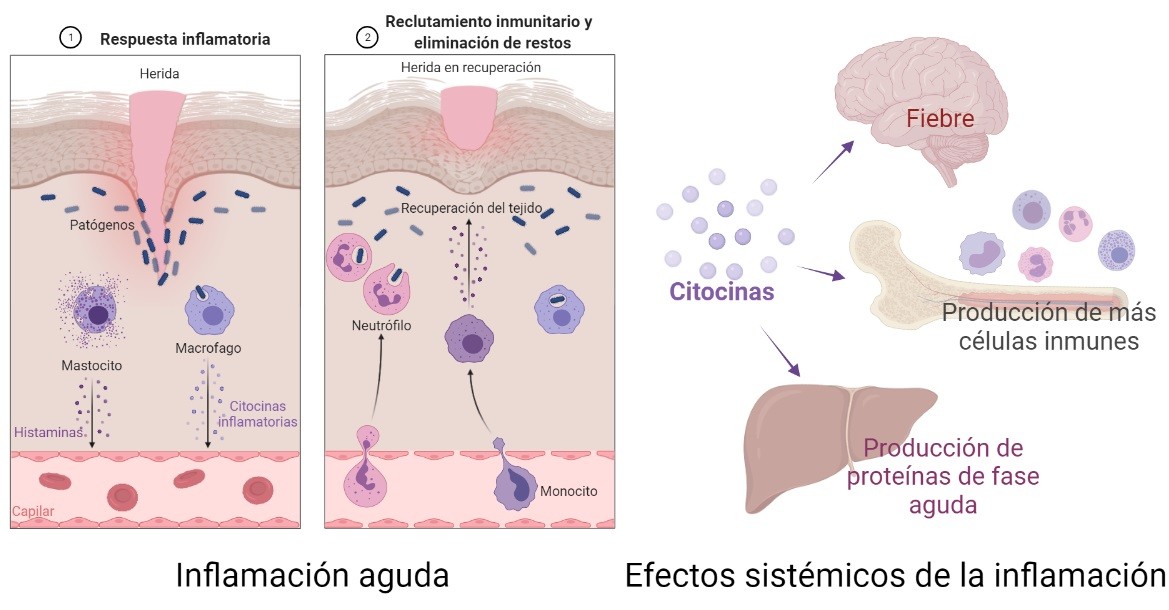
Una vez afectado un tejido, las células inmunes presentes empiezan a liberar moléculas para reclutar otras células que reparen el daño, destruyan los patógenos que hayan entrado (si los hay) y recojan y reciclen todo lo que se deseche. Algunas de estas moléculas son las citocinas proinflamatorias y las histaminas. Al atraer a más células del sistema inmune a la zona dañada, como neutrófilos, monocitos u otras, éstas se encargan de destruir el agente nocivo y reparar el daño.
Esta inflamación puede ser aguda (aquélla que ocurre justo después del daño y se mantiene por pocos días) o crónica (aquélla que se mantiene por mucho tiempo, por no reparar el daño o no destruir el agente que lo provoca). Esta inflamación crónica puede presentarse cuando existen infecciones persistentes, enfermedades autoinmunes o exposición prolongada a tóxicos. Y es precisamente este tipo de inflamación crónica, el que se ha asociado con la respuesta inflamatoria observada en la obesidad, donde es una respuesta nociva.
La inflamación crónica implica que los mecanismos que normalmente reparan el tejido afectado, ahora lo dañan. Al mantenerse esta inflamación, se produce tejido de cicatrización en exceso, que lleva a la fibrosis y afecta la función del tejido, por ejemplo. También se alteran los niveles producidos de citocinas proinflamatorias y antiinflamatorias, la cantidad de células inmunes actuando en el tejido dañado y por lo tanto, los efectos dañinos sobre el tejido, tanto el afectado, como el recién reparado y el aún sano.
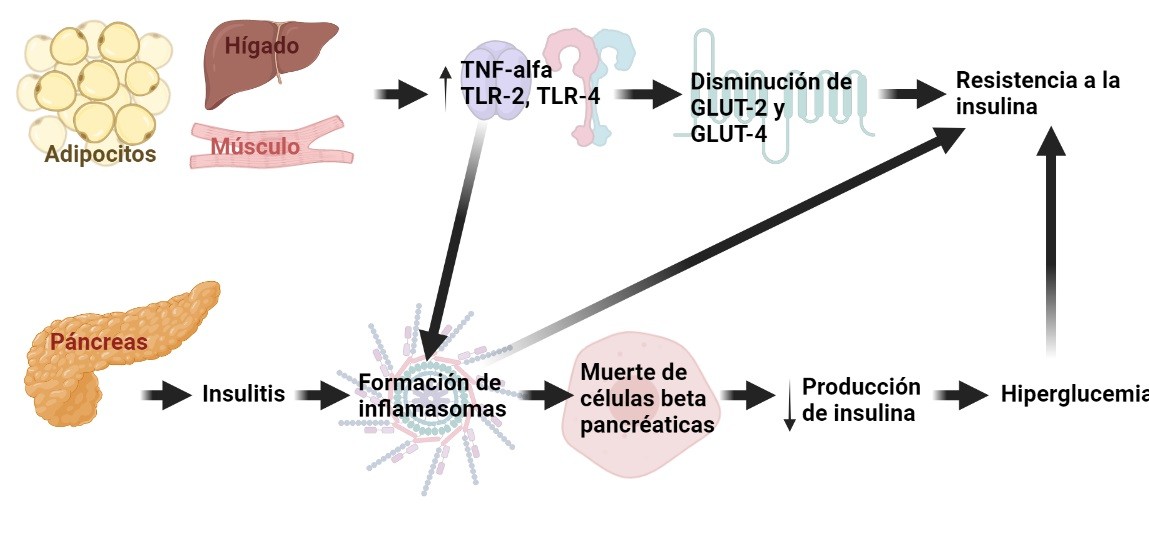
En el caso de la obesidad, se habla de una inflamación de bajo grado que afecta a nivel sistémico; ésta se puede originar en el páncreas, el tejido adiposo, el tejido muscular o el hígado y en todos los casos provoca efectos en diferentes niveles que contribuyen a la obesidad. Por un lado, en el páncreas, la inflamación crónica puede provocar la activación constante del complejo intermediario de la inflamación, el inflamasoma, en las células β pancreáticas; ello puede conducir a la muerte de dichas células, y en consecuencia, a una disminución en la producción de insulina, que en conjunto contribuyen a aumentar los niveles de glucosa en la sangre (hiperglucemia). Por otro lado, la inflamación crónica en el hígado, el tejido adiposo y el muscular puede llevar a la desregulación en los niveles de intermediarios como TNF-α (Factor de Necrosis Tumoral Alfa, por sus siglas en inglés), de algunos receptores TLR (Receptores Tipo Toll, por sus siglas en inglés) implicados en la respuesta inmune innata o de receptores GLUT (Glucotransportadores), así como a la activación constante de inflamasomas. Lo anterior contribuye a provocar resistencia a la insulina, que se exacerba si también ocurre la inflamación en el páncreas que se describió anteriormente (Fig. 2). Estos efectos sobre el metabolismo de la glucosa influyen en cómo se utilizan los alimentos introducidos al organismo y por lo tanto, pueden contribuir a una obesidad más pronta y severa, además de venir acompañada por una enfermedad asociada: la diabetes (4).
Hay que recordar que el sistema inmune evolucionó para enfrentar causas de lesión extrínseca de corta duración, como las infecciones. Sin embargo, hoy en día, las causas de daño al organismo son enfermedades relacionadas con el envejecimiento y el estrés, lo que podría explicar que el sistema inmune mantenga respuestas exageradas en el tiempo con daños más prolongados y graves. Aunque se conoce sobre los eventos del sistema inmune involucrados en la respuesta inflamatoria aguda, aún se sabe poco sobre el deterioro a largo plazo en el tejido, resultado de la respuesta inflamatoria crónica exacerbada, como es el caso del efecto en tejidos que pueden conducir al desarrollo de la obesidad.
A pesar de las incógnitas que aún existen, es posible imaginar que se necesita hacer para el tratamiento de la obesidad y sus enfermedades acompañantes, como la diabetes. Eso sí, debe recordarse que, como se expuso anteriormente, es un padecimiento complejo. Por un lado, existen estrategias para combatir la obesidad bien conocidas, como el reentrenamiento dietético y el aumento en la actividad física, las cuáles pueden ser acompañadas por fármacos que ayudan a disminuir la ingesta de alimento a nivel intestinal o conductual, por ejemplo. Sin embargo, al considerarse la influencia de la inflamación crónica, se podrían añadir fármacos como ácido acetilsalicílico o similares para combatir el progreso de la inflamación, por ejemplo, o metformina, para controlar los niveles de glucosa en sangre, aún antes de desarrollar diabetes.
Ahora bien, el progreso en el conocimiento sobre la relación de la inflamación crónica y la obesidad abrirá las posibilidades para la creación de alternativas terapéuticas que resuelvan el problema desde la raíz, antes de que se presenten las enfermedades derivadas como la diabetes o la hipertensión; esto es, dirigidas a disminuir la liberación de moléculas de señalización proinflamatorias directamente en el tejido adiposo y en las células del sistema inmune que lo habitan o dirigidas a evitar la resistencia a insulina o a regular el funcionamiento de los inflamasomas en tejidos específicos, por imaginar algunos ejemplos. Las posibilidades son muchas.
En esta época de pandemia por la que atravesamos, ¿vale la pena poner nuestra atención en la problemática de la obesidad? Pues resulta que sí. Se ha observado que las personas con obesidad y enfermedades asociadas son susceptibles a cuadros más graves de COVID-19 y, precisamente, entre los últimos acontecimientos científicos de este año, un grupo de investigadores de la Universidad de Stanford, liderado por el Dr. Peter K. Jackson (5), encontró que las células β pancreáticas (sí, ésas que producen la insulina) también tienen el receptor para el virus SARS-CoV-2 y, por lo tanto, las células son destruidas por la infección, lo que explicaría en parte, las complicaciones más graves observadas en personas obesas que enferman de COVID-19. Pero ésa, es una historia aun escribiéndose…
Referencias
- Prevalencia de Obesidad, Hipertensión y Diabetes para los Municipios de México 2018 [Internet]. [cited 2021 Mar 11]. Available from: https://www.inegi.org.mx/investigacion/pohd/2018/
- Rodríguez-Hernández H, Simental-Mendía LE, Rodríguez-Ramírez G, Reyes-Romero MA. Obesity and inflammation: Epidemiology, risk factors, and markers of inflammation [Internet]. Vol. 2013, International Journal of Endocrinology. Hindawi Limited; 2013 [cited 2021 Mar 4]. p. 11. Available from: /pmc/articles/PMC3652163/
- González-Costa M, Padrón González AA. La inflamación desde una perspectiva inmunológica: desafío a la Medicina en el siglo XXl. Rev Habanera Ciencias Médicas [Internet]. 2019 [cited 2021 Apr 27];18(1):30–44. Available from: http://www.revhabanera.sld.cu/index.php/rhab/article/view/2445
- León-Pedroza JI, González-Tapia LA, Del Olmo-Gil E, Castellanos-Rodríguez D, Escobedo G, González-Chávez A. Inflamación sistémica de grado bajo y su relación con el desarrollo de enfermedades metabólicas: de la evidencia molecular a la aplicación clínica. Cir Cir. 2015 Nov 1;83(6):543–51.
- Wu C-T, Lidsky P V., Xiao Y, Lee IT, Cheng R, Nakayama T, et al. SARS-CoV-2 infects human pancreatic β-cells and elicits β-cell impairment. Cell Metab [Internet]. 2021 May 18 [cited 2021 May 25]; Available from: https://linkinghub.elsevier.com/retrieve/pii/S1550413121002308











1 comentario
Un excelente trabajo. Se requiere efectivamente, mayor difusion del tema e investigacion basica para encontrar alternativas terapeuticas adicionales al reentrenamiento dietetico y conductual, pero tambien para encontrar las causas asociadas al incremento explosivo en la obesidad en las ultimas decadas, que podria estar asociada a factores aun no cuantificados. Les recomiendo la conferencia Colision de dos pandemias, impartida por el Dr. Hugo Laviada, investigador de la Universidad Marista de Merida, que aborda precisamente el problema de SM y COVID-19.
https://youtu.be/k-QFt_RTTcI
Comentarios no permitidos.